 蘇生ガイドライン2020
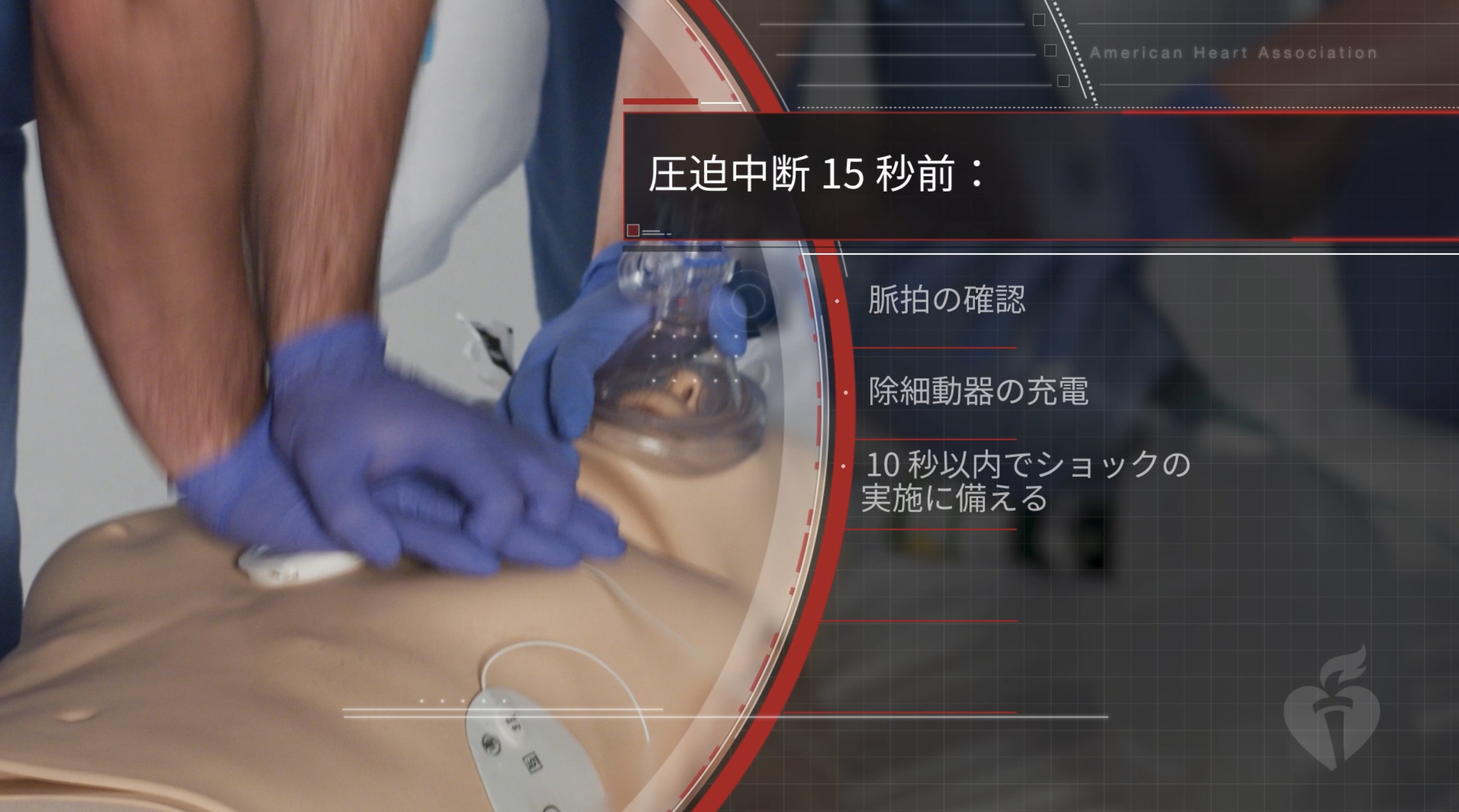
蘇生ガイドライン2020 15秒前のプレ充電とは・・・最新 ACLS-2020 解説
ACLS-G2020で登場した心電図解析15秒前の除細動器プレ充電。新しいACLSのハイライトとも言えますが、テキストや映像からだとわかりにくいので解説しました。
 蘇生ガイドライン2020
蘇生ガイドライン2020  ACLS(二次救命処置)
ACLS(二次救命処置)  蘇生ガイドライン2020
蘇生ガイドライン2020  ACLS(二次救命処置)
ACLS(二次救命処置)  蘇生ガイドライン2020
蘇生ガイドライン2020  BLS(心肺蘇生法)
BLS(心肺蘇生法)  ACLS(二次救命処置)
ACLS(二次救命処置)  蘇生ガイドライン2020
蘇生ガイドライン2020  ACLS(二次救命処置)
ACLS(二次救命処置)  ACLS(二次救命処置)
ACLS(二次救命処置)  ACLS(二次救命処置)
ACLS(二次救命処置)  ACLS(二次救命処置)
ACLS(二次救命処置)  ACLS(二次救命処置)
ACLS(二次救命処置)  ACLS(二次救命処置)
ACLS(二次救命処置)  ACLS(二次救命処置)
ACLS(二次救命処置)  ACLS(二次救命処置)
ACLS(二次救命処置)  ACLS(二次救命処置)
ACLS(二次救命処置)  ACLS(二次救命処置)
ACLS(二次救命処置)