心肺蘇生法、ファーストエイドなど、「救命法」とその教育 をキーワードに情報発信しています。
一般市民向けの救命講習の内容から、医師・看護師・救急救命士向けの二次救命処置(ACLS/PALS)情報、さらにその指導方法や教育技法、ノウハウ、救命法普及の方略についてもグローバルな視点で切り込んでいきます。
ブログ新着記事

看護師国家試験問題 乳児BLSの人工呼吸を深掘りしてみた
昨日、2024年2月11日に実施された看護師国家試験で、BLS 関連の出題があったみたいですね。 看護大学等では、厚労省の看護師教育の技術項目と到達度の指針にあるため、成人の BLS に関しては演習を… (see more)
2024.02.122024.03.04

ピンボケ? 子どものプール溺水事故検証報告書の不自然さ
2024年1月10日付で、放課後児童クラブ管理下で起きた子どもの溺水事故の検証報告書が公開されました。 長浜市民間放課後児童クラブの屋外活動におけるプール事故検証報告書 事故から学べるポイントはいくつ… (see more)
2024.01.21

日本では市民のAED使用率が低い、というのは本当?
心肺蘇生法の普及活動している人はよく言います。 日本ではAEDの周知徹底が足りない。特にAEDの市民の使用率が低いのは問題だと。 つい最近もそんな論調の意見・記事がありました。 記事の中では「AEDの… (see more)
2023.11.18

「あなたAED使えますか?」 謎の問いかけの意味を考えた
市民向け/医療者向けを問わず、救命講習やBLS講習の練習場面で「AEDを持ってきました!」となると、 「あなたAED使えますか?」 と言う方が、少なからずいらっしゃいます。 以前、どこかの救命講習で教… (see more)
2023.11.03
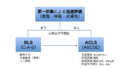
救急の基本は【A-B-C】。C-A-Bではありません
救急の基本は、昔も今もA-B-Cです。なにも変わっていません。 2010年以降、C-A-B と言われることが多くなりましたが、これはあくまでも心肺蘇生法(BLS/CPR)の開始手順の話であって、救急の… (see more)
2023.08.22

救命処置とAED 女性への配慮 米国の場合
アメリカ心臓協会が2022年8月に公開した動画です。 おやっと思ったに違いありません。 倒れている傷病者が女性、なのです。 ありそうでなかったこの光景。 救命処置に関する国際コンセンサスでも2020年… (see more)
2023.07.192023.08.18
人気記事 TOP 5
カテゴリー別 新着記事
市民業務レスポンダー(学校教職員、介護職、スポーツ指導員)向け情報

ピンボケ? 子どものプール溺水事故検証報告書の不自然さ
2024年1月10日付で、放課後児童クラブ管理下で起きた子どもの溺水事故の検証報告書が公開されました。 長浜市民間放課後児童クラブの屋外活動におけるプール事故検証報告書 事故から学べるポイントはいくつ… (see more)
2024.01.21

心肺蘇生法講習 指導に「厳しさ」は必要か?
今日の話題は、救命講習に厳しさが必要か、という点です。 2000年に蘇生法の国際基準ができる前までは、「そんなのじゃ助けられませんよ! 殺す気ですか?」みたいな恫喝的な厳しい指導が珍しくありませんでし… (see more)
2023.03.052023.11.26

業務用の市民救命講習、一般市民向けとなにが違う?
BLS横浜は、一般市民向けから医師向けまで、幅広いレンジで心肺蘇生法の研修・講習を行っていますが、特に力を入れているのが「業務用の市民向け救命講習」です。 医療従事者以外の方ということで市民と表現して… (see more)
2022.11.032022.11.06

バッグマスク人工呼吸における過換気の弊害に関する考察
とある中学校でAEDと一緒にバッグバルブマスクが用意されているのを見つけた、というSNSの投稿をきっかけに「過換気になるから危険」というニュアンスの意見を見ました。 人工呼吸の弊害として、空気の入れす… (see more)
2022.10.21
救命法指導員・インストラクター向け記事

日本では市民のAED使用率が低い、というのは本当?
心肺蘇生法の普及活動している人はよく言います。 日本ではAEDの周知徹底が足りない。特にAEDの市民の使用率が低いのは問題だと。 つい最近もそんな論調の意見・記事がありました。 記事の中では「AEDの… (see more)
2023.11.18

「あなたAED使えますか?」 謎の問いかけの意味を考えた
市民向け/医療者向けを問わず、救命講習やBLS講習の練習場面で「AEDを持ってきました!」となると、 「あなたAED使えますか?」 と言う方が、少なからずいらっしゃいます。 以前、どこかの救命講習で教… (see more)
2023.11.03

救急の基本は【A-B-C】。C-A-Bではありません
救急の基本は、昔も今もA-B-Cです。なにも変わっていません。 2010年以降、C-A-B と言われることが多くなりましたが、これはあくまでも心肺蘇生法(BLS/CPR)の開始手順の話であって、救急の… (see more)
2023.08.22

救命処置とAED 女性への配慮 米国の場合
アメリカ心臓協会が2022年8月に公開した動画です。 おやっと思ったに違いありません。 倒れている傷病者が女性、なのです。 ありそうでなかったこの光景。 救命処置に関する国際コンセンサスでも2020年… (see more)
2023.07.192023.08.18
BLS 一次救命処置

看護師国家試験問題 乳児BLSの人工呼吸を深掘りしてみた
昨日、2024年2月11日に実施された看護師国家試験で、BLS 関連の出題があったみたいですね。 看護大学等では、厚労省の看護師教育の技術項目と到達度の指針にあるため、成人の BLS に関しては演習を… (see more)
2024.02.122024.03.04

ピンボケ? 子どものプール溺水事故検証報告書の不自然さ
2024年1月10日付で、放課後児童クラブ管理下で起きた子どもの溺水事故の検証報告書が公開されました。 長浜市民間放課後児童クラブの屋外活動におけるプール事故検証報告書 事故から学べるポイントはいくつ… (see more)
2024.01.21

日本では市民のAED使用率が低い、というのは本当?
心肺蘇生法の普及活動している人はよく言います。 日本ではAEDの周知徹底が足りない。特にAEDの市民の使用率が低いのは問題だと。 つい最近もそんな論調の意見・記事がありました。 記事の中では「AEDの… (see more)
2023.11.18

「あなたAED使えますか?」 謎の問いかけの意味を考えた
市民向け/医療者向けを問わず、救命講習やBLS講習の練習場面で「AEDを持ってきました!」となると、 「あなたAED使えますか?」 と言う方が、少なからずいらっしゃいます。 以前、どこかの救命講習で教… (see more)
2023.11.03
ACLS 二次救命処置
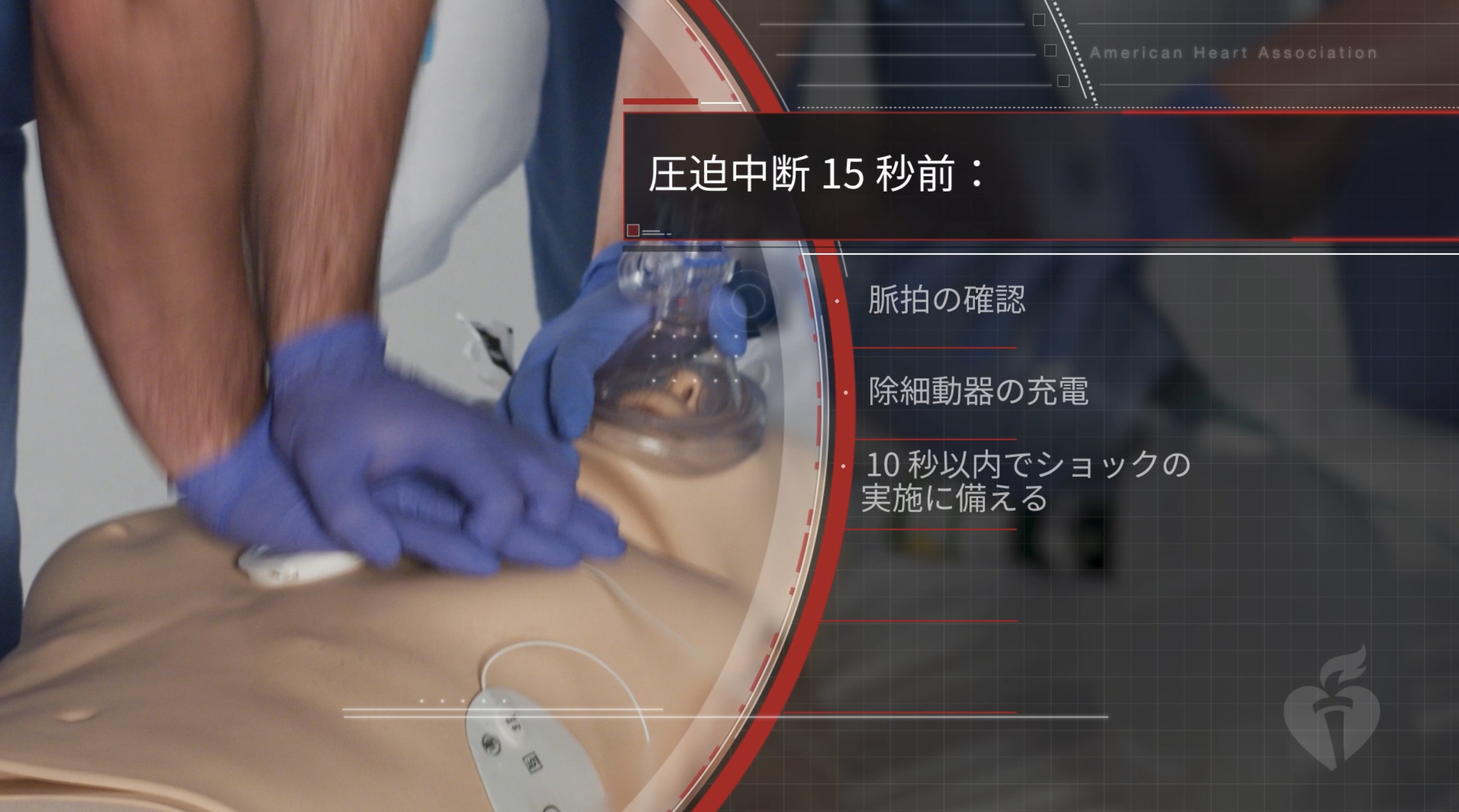
15秒前のプレ充電とは・・・最新 ACLS-2020 解説
ACLS-G2020で登場した心電図解析15秒前の除細動器プレ充電。新しいACLSのハイライトとも言えますが、テキストや映像からだとわかりにくいので解説しました。
2021.08.142021.09.21

病院内の救急対応を学ぶなら、ACLS より PALS
院内急変対応研修のゴールはACLSではありません。ACLSは不整脈と心筋梗塞に特化した限定的な二次救命処置に過ぎません。救急全般をカバーしているのはAHAではPALSだけ。小児に限らず視座として救急を学ぶならPALSは欠かせません。
2021.04.07

G2020新概念【CPRコーチ】 ACLSでこそ効果を発揮
ここのところ連日 ACLSプロバイダーコース を開催しています。 新しい蘇生ガイドライン2020 が発表されて、ACLS もG2020 版にアップデートされました。 日本語の教材が出ていないために、い… (see more)
2020.12.132022.11.14

ACLS事前学習:よくある質問 1
今度 ACLSプロバイダーコース を受講予定の方からご質問を頂きました。無脈性電気活動(PEA)についてです。 PEA はなかなか飲み込みが難しいところなので、質問とその回答を皆様にもシェアします。 … (see more)
2020.05.182022.10.12
小児救急(PALS/PEARS)/子どもの安全

看護師国家試験問題 乳児BLSの人工呼吸を深掘りしてみた
昨日、2024年2月11日に実施された看護師国家試験で、BLS 関連の出題があったみたいですね。 看護大学等では、厚労省の看護師教育の技術項目と到達度の指針にあるため、成人の BLS に関しては演習を… (see more)
2024.02.122024.03.04

保育園ではAEDは不要?
呼吸原性心停止が多いとされる子どもの救命。「ショック不要」が想定されるAEDの扱いについて、蘇生科学と法的問題を含めた組織リスクマネージメントの視点で考察しました。
2021.06.192021.06.20

病院内の救急対応を学ぶなら、ACLS より PALS
院内急変対応研修のゴールはACLSではありません。ACLSは不整脈と心筋梗塞に特化した限定的な二次救命処置に過ぎません。救急全般をカバーしているのはAHAではPALSだけ。小児に限らず視座として救急を学ぶならPALSは欠かせません。
2021.04.07

保育・学校での死亡事故対応の実際 〜調査報告書から学ぶ
小学校や幼稚園での救命講習で足りないのはリアリティ。実際の事故検証報告書を読むことで現場のリアルに少し近づけます。ぜひ報告書を読み、職員で意見交換をすることを強くお勧めします。
2021.02.042022.10.18
応急手当・ファーストエイド

歯科医院の救命講習は、バイタルサイン評価と酸素が標準
歯科における外来環を想定した救命研修のあり方について書き起こしてみました。救命研修にバイタルサインデータと酸素投与をいかに組み込むか?
2023.01.162023.01.30

うつ伏せで倒れていたら、どうする?
本日は保育士向けの救命講習を4回開催しました。4回のうち2回で尋ねられたのがこの質問。 「うつ伏せで倒れていたら、すぐにひっくり返した方がいいですか?」 今日はこの疑問について解説します。 優先順位の… (see more)
2022.12.032022.12.24

ダンスで学ぶ手洗い ジュネーブ大学病院編
コロナウイルス感染拡大で、手洗いの重要性がこれほどクローズアップされた時代はないというくらいに人々の衛生意識が高まっている今日このごろ。 あらゆる感染対策の中で最も効果的と言われるのが、手洗い です。… (see more)
2020.04.142022.10.22

出血のファーストエイドと感染防護
命に関わる出血、数リットル単位の出血は、心肺停止に準じる緊急事態です。 すぐに止血処置をする必要があります。 時間との戦いと言って過言ではありませんが、胸骨圧迫とは違って、サクッと始められるようなもの… (see more)
2020.01.12