読売新聞 2017年10月6日 付で、こんなニュースがありました。
無痛分娩死で院長「パニックで人工呼吸できず」
大阪府和泉市の産婦人科医院「老木(おいき)レディスクリニック」で1月、麻酔で出産の痛みを和らげる無痛分娩(ぶんべん)をした女性が死亡した事故で、担当した男性院長(59)が府警の調べに、「人工呼吸をしようとしたが、パニックになりできなかった」と供述していることが、捜査関係者への取材でわかった。府警は、救命に必要な処置を怠ったとして、6日に院長を業務上過失致死容疑で書類送検する。
無痛分娩を巡り、医師が書類送検されるのは異例。院長は容疑を認めている。
捜査関係者によると、女性は同府枚方市の長村千恵さん(当時31歳)。院長は1月10日、長村さんに局所麻酔を実施。長村さんが呼吸困難を訴えたのに、経過観察を怠って容体急変の兆候を見逃したうえ、急変後も人工呼吸を行わず、同20日、搬送先の病院で、低酸素脳症で死亡させた疑いが持たれている。
(2017年10月6日(金) 7:05配信 読売新聞)
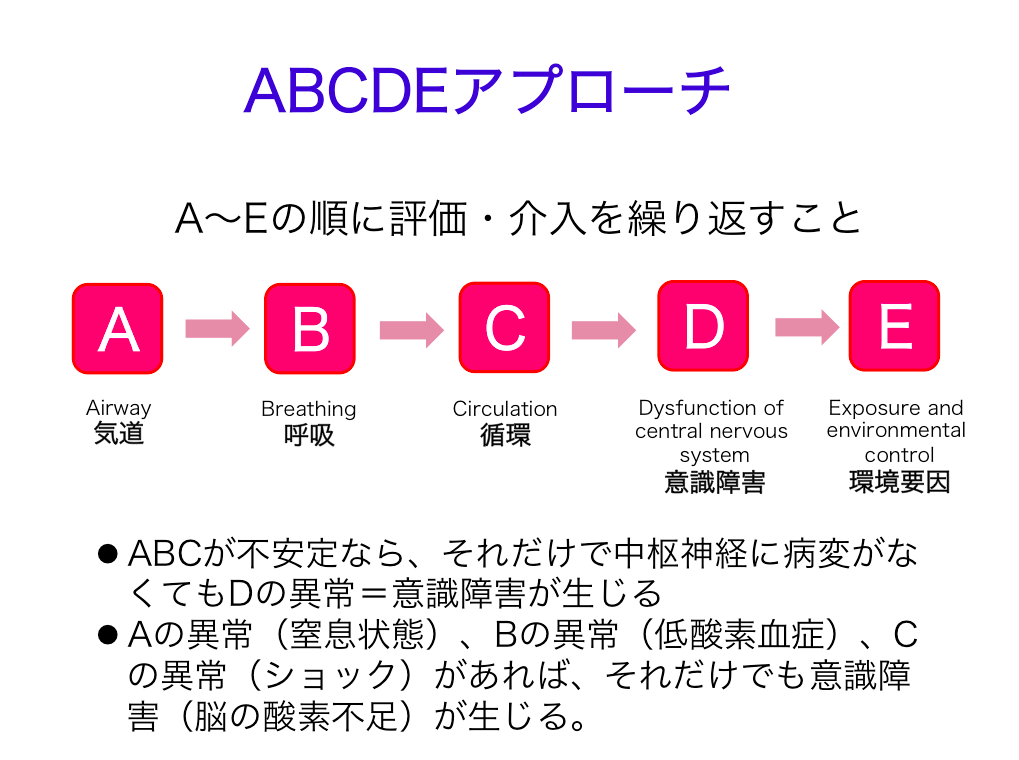
先日、耳鼻科クリニックで小児の心停止で、(胸骨圧迫のみで)人工呼吸をしなかったことが「過失あり」と認定された ケースを紹介 しましたが、医療機関内における救急対応でも、その中身や質が問われる時代になってきています。
いざという時は慌ててしまって、準備していたものが100%発揮できないというのは、人間としてありえることですが、それを押してでも対策を考えておかないといけないのかもしれません。
慌てる、パニックになるのはあたりまえ?
AHA蘇生ガイドライン2010の教育の章に書かれていた点ですが、いざという時に対応できなかった理由の第一位は、
「パニックになった」(37.5%)
でした。
そのため、次のように勧告しています。
救護義務と訴訟を考えたときに、まず問題とされるのは「体制」です。
つまり、きちんと訓練・準備されていたかどうか、です。
学校などでも、しばしば対応マニュアルがあったかどうかが問題とされるのはこの部分になります。
そして訓練をしていたかどうか?
先の耳鼻科クリニックの例に関して言えば、判決の中で医師は BLS 訓練をしていなかったことも俎上に上がっていました。
そして仮に訓練がなされていたとしても、その中身が問われる時代になりつつあります。
この産科クリニックの例のようにパニックになってできないというのは、ある意味想定内のことです。
だったら、訓練の中でパニックに対応するようなトレーニングをしていたか、が問題となってもおかしくありません。
パニックを前提とした対策訓練
ここから、CPR 訓練提供者であるインストラクター側の問題として考えていきますが、私たちは蘇生ガイドラインが勧告しているような「パニックの克服方法を考えるよう受講者に促す」ようなトレーニングを提供しているでしょうか?
ありきたりの技術練習に終わるのではなく、受講者が慌ててパニックに陥るようなシチューションを提示し、対応してもらう機会を作ることが重要だと言えます。
この点、AHA-BLSプロバイダーコースでは、2015年のコース改定で「パニックの克服方法を考えるよう受講者に促す」ための訓練とも言うべきものが導入されました。
それが、「ハイパフォーマンス・チームアクティビティ」と呼ばれる10分間のチーム蘇生を行う場面です。
受講者4~6名程度で、どう行動するかが試されるこの場面、シナリオ提示の仕方によっては、効果的なパニックガード訓練にすることができます。
これに限らず、リアルな状況を設定して、そこに予想外の展開を仕込むことによって、パニックを疑似体験させて、その後の振り返り(リフレクション/デブリーフィング)によって「パニックの克服方法を考えるよう受講者に促す」ことができます。
これは、時間が許す限り、どんなCPR講習の中でも、取り入れたい内容ですね。