 小児救急
小児救急 保育園/小学校の救命講習 ピンぼけ防止のヒント ~指導員との事前打ち合わせ~
BLS横浜では、子どもの救命法教育に力点をおいて活動しています。特に保育園からの依頼講習の数は多く、毎年約50施設で出張救命講習を開催しています。また厚生労働省企画の「保育士等キャリアアップ研修」でも… (see more)
 小児救急
小児救急  子どもの安全(小児蘇生)
子どもの安全(小児蘇生)  BLS(心肺蘇生法)
BLS(心肺蘇生法)  小児救急
小児救急  救命法普及と実行の方略
救命法普及と実行の方略  小児救急
小児救急  救命法普及と実行の方略
救命法普及と実行の方略  BLS(心肺蘇生法)
BLS(心肺蘇生法)  指導員養成と教育工学
指導員養成と教育工学  救命法普及と実行の方略
救命法普及と実行の方略  業務としての市民救急
業務としての市民救急  業務としての市民救急
業務としての市民救急  子どもの安全(小児蘇生)
子どもの安全(小児蘇生)  子どもの安全(小児蘇生)
子どもの安全(小児蘇生)  子どもの安全(小児蘇生)
子どもの安全(小児蘇生)  指導員養成と教育工学
指導員養成と教育工学  ファーストエイド
ファーストエイド 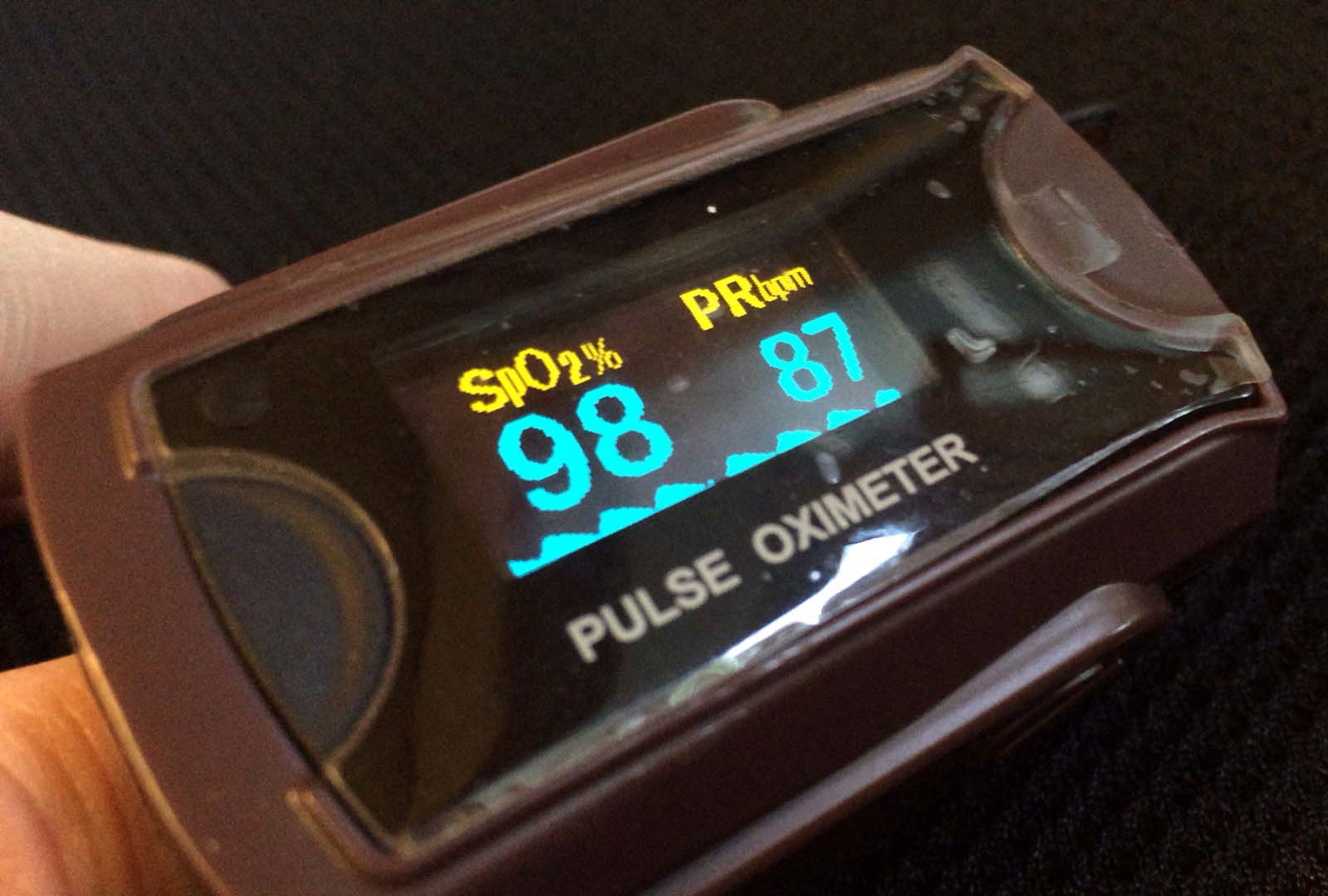 BLS(心肺蘇生法)
BLS(心肺蘇生法)  BLS(心肺蘇生法)
BLS(心肺蘇生法) 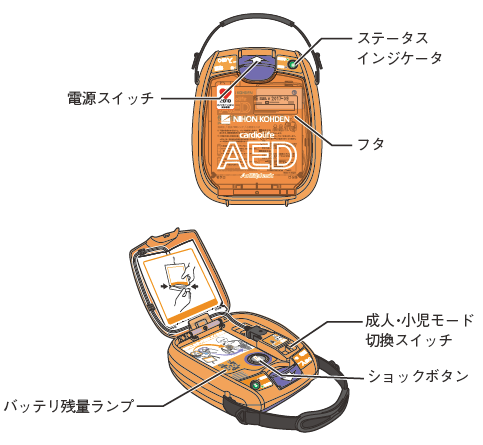 救命法普及と実行の方略
救命法普及と実行の方略  ファーストエイド
ファーストエイド  子どもの安全(小児蘇生)
子どもの安全(小児蘇生) 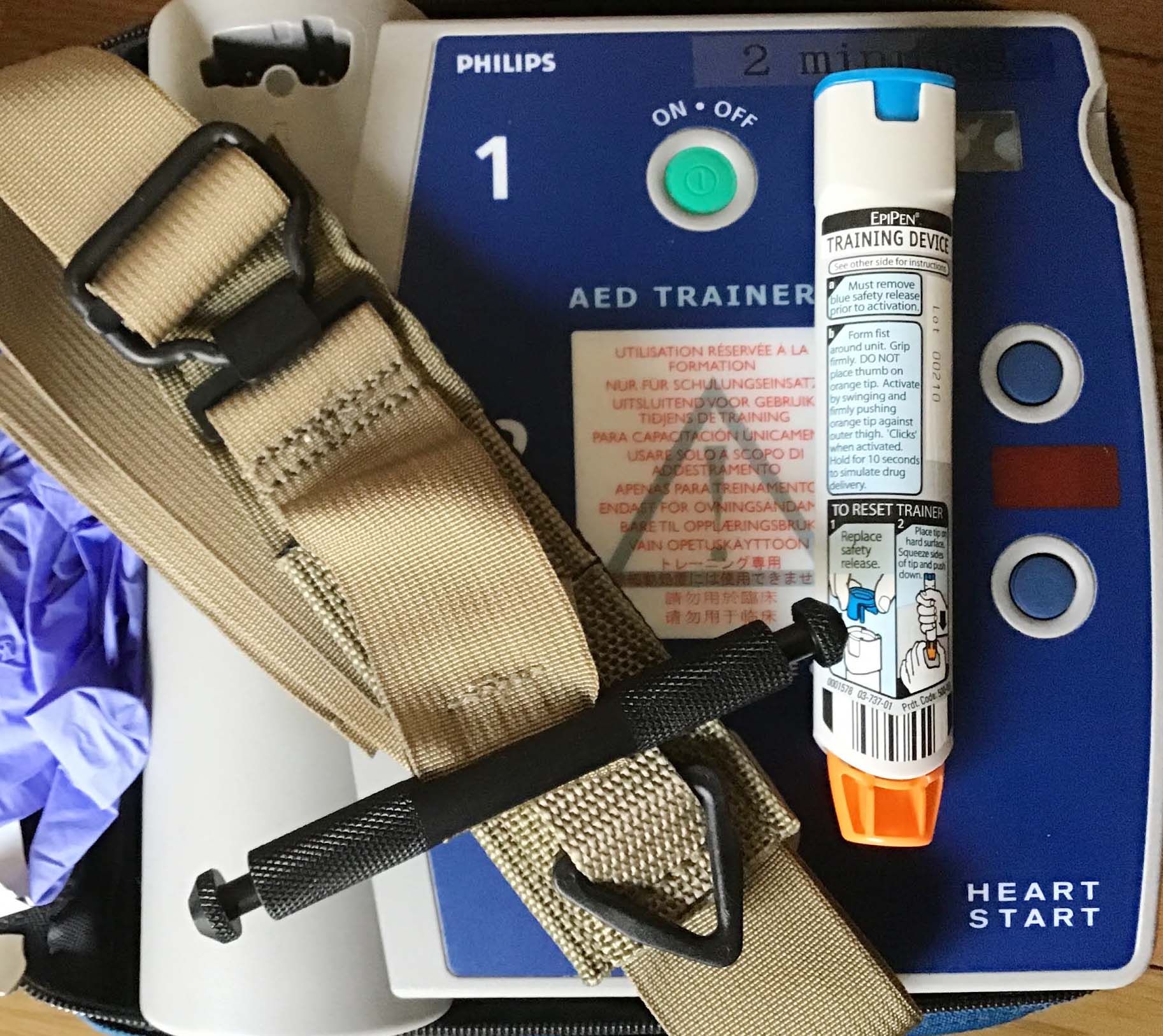 ターニケット(止血帯)
ターニケット(止血帯)  業務としての市民救急
業務としての市民救急