 救命法普及と実行の方略
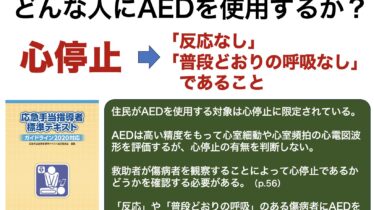
救命法普及と実行の方略 【AEDの使用条件】その市民向け指導について
SNSで言及した【AEDの使用条件】に関していろいろとご意見を頂いております。まず、決して事実に反することを主張しているわけではありません。また、あえてここを強調するのは、蘇生処置開始を遅らせない、ま… (see more)
 救命法普及と実行の方略
救命法普及と実行の方略  小児救急
小児救急  救命蘇生教育
救命蘇生教育  BLS(心肺蘇生法)
BLS(心肺蘇生法)  救命法普及と実行の方略
救命法普及と実行の方略  救命法普及と実行の方略
救命法普及と実行の方略  救命法普及と実行の方略
救命法普及と実行の方略  小児救急
小児救急  指導員養成と教育工学
指導員養成と教育工学  小児救急
小児救急  BLS(心肺蘇生法)
BLS(心肺蘇生法)  小児救急
小児救急  BLS(心肺蘇生法)
BLS(心肺蘇生法)  救命法普及と実行の方略
救命法普及と実行の方略  救命法普及と実行の方略
救命法普及と実行の方略 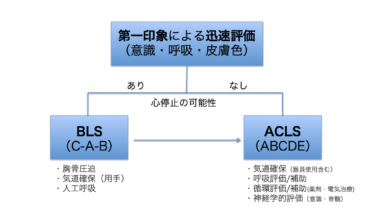 救命法普及と実行の方略
救命法普及と実行の方略  救命法普及と実行の方略
救命法普及と実行の方略  蘇生科学
蘇生科学  指導員養成と教育工学
指導員養成と教育工学  救命法普及と実行の方略
救命法普及と実行の方略 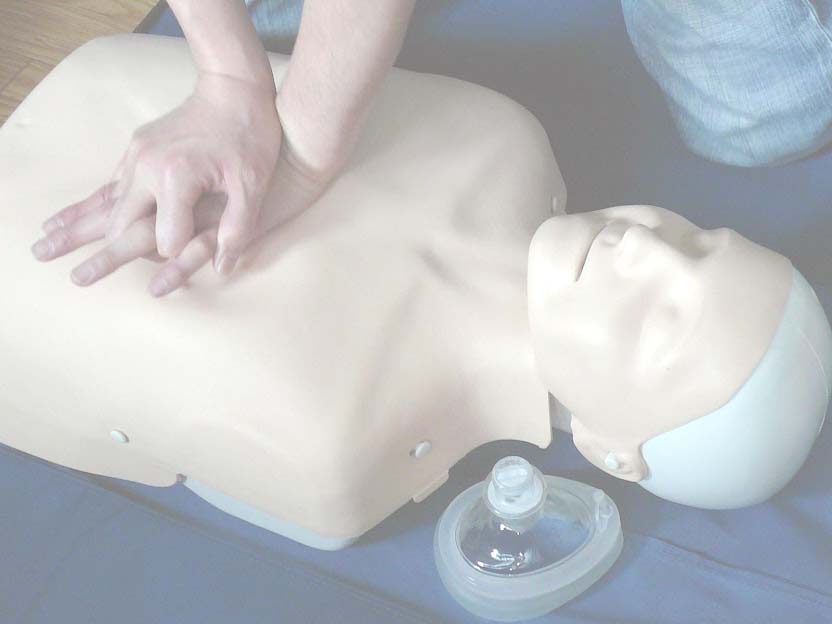 救命法普及と実行の方略
救命法普及と実行の方略  救命法普及と実行の方略
救命法普及と実行の方略  BLS(心肺蘇生法)
BLS(心肺蘇生法)  蘇生科学
蘇生科学