もともと市民向けの救急法の中には、医療行為は含まれない、というのが原則でした。
しかし、気づけば今はがっつりと医行為が入り込んできています。
- 除細動(AED)
- アドレナリン筋肉注射(エピペン®)
- 緊縛止血(ターニケット)
いずれも救急車を待つのでは間に合わない緊急を要する処置であるため、特例的に「医師法違反」を問わないという行政見解が出されることで市民向けにも教育がされるようになったものです。
もともと医療行為を医師以外が行うことについては、極めて慎重な姿勢があったのがこの国の特徴でした。
例えば、救急救命士制度が導入されるときの喧々諤々を医療関係者なら覚えているかもしれません。
最近で言えば、看護師に特定行為として医療処置に関する業務拡大についても紆余曲折がありました。
救急救命士や看護師と言った医学教育を受けた専門職が前提であっても、自身の判断で医療行為を行うことはまかりならない、というのが本来の医行為の「重さ」だったわけです。
この本来のスタンスを医療従事者や救命法の指導員は忘れてはいけません。
AEDによる不要な除細動実施のリスク
一般市民がAEDを使えるようになったのは、「反復継続の意図がない」という行政による合議により、医師法違反は問わないという解釈が成り立ったからですが、その背景には、AEDは自動解析機能により、不要な除細動を排除できるという「安全機構の存在」がありました。
必要のない人に除細動を実施してしまうリスクは低いという点が、機械的に保証されていたことが大きいです。(ただし脈ありVTに対して不要な除細動をしてしまうリスクが無いわけではないため、救助者は心停止確認をしてからAEDを装着する必要があります)
エピペン®誤注射のリスク
時系列でみたときに次に市民による医行為として上ってきたのがエピペン®によるアドレナリン自動注射です。
こちらは自動解析機能のようなものはありませんので、注射をする、しないの判断は注射する当事者である一市民が行うことになります。
判断をAEDのコンピューターに丸投げできる市民による除細動と比べたときには、格段にリスクが大きいと言えます。
ただし、現時点、行政文書で言及されているエピペン®注射を行える一般人は学校教職員と保育所職員だけというのがミソです。どちらも施設で預かっている児童・幼児を想定しており、見ず知らずの誰かに対して注射するわけではありません。
注射判断は、当該児の保護者だったらいつ打つか、ということを綿密に確認した上で行われるはずです。
また当該児は、アナフィラキシー発症リスクが診断されているからエピペン®を持っているのであって、その子がこういう症状が出たら打つようにという保護者が医師から受けた指示に従うだけです。症状の理解等の医学的な判断が求められているわけではありません。
ある意味、条件反射的に使えるのが、学校教職員と保育所職員のエピペン®注射です。
つまり、「エピペン®を預かる」というプロセスが、安全機構のシステムにもなっており、誤注射の可能性低く担保されていると言えます。
ターニケット誤使用のリスク
市民が行う医行為として3番目に上ってきたのが、止血帯(ターニケット)による緊縛止血法です。
こちらは、2019年4月から市民普及が始まるところなので、実際のところどのように運用されるのかは、今は未知数のところがありますが、使用するかどうかの判断は機械任せではなく、現場にいる人間が行うという点ではAEDと違ってリスクがあります。
またエピペンと違うのは、使う相手が不特定多数であり、エピペン®のような使用すべき個別判断というものはありません。
救助者が、現場とケガの状況を見て、持っている知識や経験の中から判断し、決断しなければなりません。
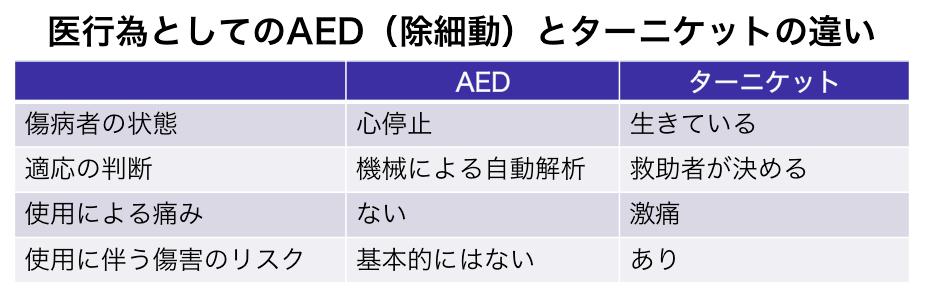
参考まで、こちらはBLS横浜のターニケット講習の際に示している表です。AEDと同じように止血帯の普及を! という意見を見聞きすることもありますが、AEDとターニケットを同列で語るには無理がある という点がおわかりいただけるかと思います。
拍動性の動脈出血=止血帯適応ではない
一般の人にとっては衝撃的な動脈からの拍動性の出血。見たことがない出血の様子に、止血帯適応と早合点するかもしれませんが、圧迫可能な創面であれば単純な圧迫止血で対応できる場合が多く、止血帯までは必要ない症例が多いでしょう。
例えば、大腿部の切断や、爆創や大型機械への巻込みなどで創面が複雑な場合など、客観的に止血帯が必要な状況というのをリストアップして、機械的な判断ができるようなガイドラインが作成されれば、また別かもしれません。
しかし、現時点では、ターニケットを使うためには、下記の項目を理解して、医学的な根拠をもって、現場でアセスメントして止血帯使用の有無を判断するようにということになっています。
- 出血に関連する解剖、生理及び病態生理について
- 止血法の種類と止血の理論について
- ターニケットの使用方法及び起こりうる合併症について
医学的な理解を持って判断して、医療行為を行うように。
つまり「診断」が求められているという点が、これまでのAEDやエピペンとは決定的に異なる部分です。
市民に診断を求めるというターニングポイント【ターニケット】
「診断」という言葉の重み、医療従事者や福祉専門職にとっては身に染みて感じるところでしょう。
市民が行う医行為について、時系列で考えてきましたが、ターニケット緊縛止血が今までと決定的に違うのは、診断をした上で使うという、これまで市民救急法ではありえなかったことを市民に求めるようになってことにあります。
AEDもエピペンも診断は必要なかったので、そのトレーニング(AED講習やエピペン講習)は、テクニカルな手技をトレーニングするだけでも成り立ちましたが、止血帯は、その適応判断という診断をも教えなければいけないのです。
医学の素養のない市民に診断を教える
ターニケット講習は、極めてハードルが高いものです。
問題としたいのは、そのカリキュラムだけではなく、指導員の知識と理解、認識です。
本稿を読んでくださっている方は、この先、ターニケットを市民に教えなければいけない立場の方が多いと思いますが、本稿を読み、どのように感じたでしょうか?
教えるだけの知識や理解を持ち合わせていますか?
もしくは指導員のための教育カリキュラムで、これらのことがきちんと伝えられていますか?
現時点、指導員のための伝達講習が進行形で、実際の市民向け教育はこれからかと思います。だからこそ、この時期にターニケット教育に関する情報を集中的に提供させていただいています。